
Symptômes, causes et traitements du syndrome de Sudeck

le Syndrome de Sudeck ou syndrome douloureux régional complexe (CRPS) est un type de pathologie douloureuse avec une évolution clinique chronique attribuée au développement d'un dysfonctionnement du système nerveux central ou périphérique. Au niveau clinique, le syndrome de Sudeck se caractérise par la présence d'un dysfonctionnement ou d'un déficit variable des systèmes neurologique, musculo-squelettique, cutané et vasculaire.
Les signes et symptômes les plus répandus dans cette condition médicale comprennent généralement: une douleur récurrente et localisée dans les extrémités ou les zones touchées, des anomalies de la température et de la couleur de la peau, la transpiration, l'inflammation, une sensibilité cutanée accrue, une déficience motrice et un retard important de la fonction récupération. De plus, au niveau de ses caractéristiques cliniques, deux stades d'évolution différents ont été décrits: le stade I ou précoce, le stade II et le stade III..
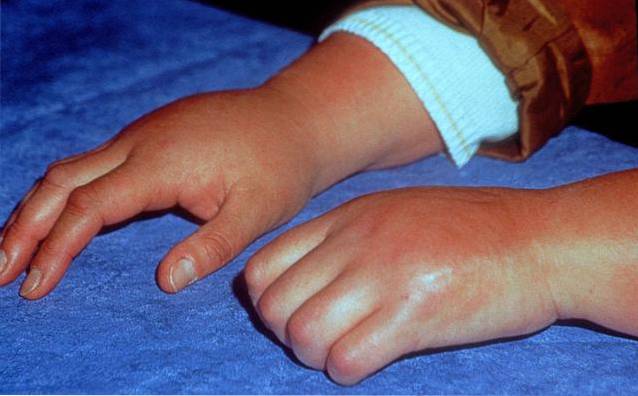
Bien que les facteurs étiologiques spécifiques du syndrome de Sudeck ne soient pas exactement connus, une grande variété de mécanismes peuvent jouer un rôle important à la fois dans sa genèse et dans son maintien. Une bonne partie des cas se développent après avoir subi un traumatisme ou une intervention chirurgicale, une pathologie infectieuse, voire une radiothérapie.
Concernant le diagnostic de cette pathologie, il doit être fondamentalement clinique et confirmé par d'autres tests complémentaires. Bien qu'il n'y ait pas de remède pour le syndrome de Sudeck, l'approche thérapeutique nécessite une approche multidisciplinaire qui comprend généralement la pharmacothérapie, la réadaptation physique, les interventions chirurgicales et le traitement psychologique, entre autres..
Index des articles
- 1 Contexte et histoire
- 2 Caractéristiques du syndrome de Sudeck
- 3 Statistiques
- 4 Signes et symptômes
- 4.1 Stade I ou précoce
- 4.2 Étape II
- 4.3 Stade III
- 5 causes
- 6 Diagnostic
- 7 Traitement
- 8 Pronostic médical
- 9 Références
Contexte et histoire
La douleur est l'un des symptômes médicaux que toutes les personnes éprouvent ou ont ressenties à un moment donné..
De cette manière, nous recherchons généralement une rémission ou un soulagement de celle-ci par les techniques disponibles (analgésique, soins médicaux d'urgence, etc.) et, de plus, le diagnostic est généralement plus ou moins évident..
Cependant, il existe certains cas dans lesquels aucune de ces approches n'est efficace et aucune cause médicale spécifique ne peut être trouvée..
L'un de ces cas est le syndrome de Sudeck, également connu sous le nom de dystrophie sympathique réflexe (RSD) ou d'autres termes moins utilisés tels que algodystrophie, algoneurodystrophie, atrophie de Sudeck, ostéoporose transitoire ou syndrome de l'épaule-main, entre autres..
Des syndromes liés à la douleur chronique résultant d'un traumatisme ont été rapportés dans la littérature médicale depuis plusieurs siècles. Cependant, ce n'est qu'en 1900 que Sudeck a décrit ce syndrome pour la première fois en l'appelant «atrophie osseuse inflammatoire aiguë»..
Le terme dystrophie sympathique réflexe (RSD) a été proposé et inventé par Evans en 1946. Ainsi, l'Association internationale pour l'étude de la douleur, définie en 1994, les critères cliniques et le terme de cette pathologie comme syndrome douloureux régional complexe.
Caractéristiques du syndrome de Sudeck
Le syndrome de Sudeck est une forme rare de douleur chronique qui affecte généralement principalement les extrémités (bras ou jambes).
Généralement, les signes et symptômes caractéristiques de cette pathologie apparaissent après un traumatisme, une intervention chirurgicale, un accident vasculaire cérébral ou un accident cardiaque et sont associés à un mauvais fonctionnement du système nerveux sympathique..
Notre système nerveux (SN) est généralement divisé au niveau anatomique en deux sections fondamentales: le système nerveux central et le système nerveux périphérique:
- Système nerveux central (CNS): cette division est constituée du cerveau et de la moelle épinière. De plus, il a d'autres subdivisions: hémisphères cérébraux, tronc cérébral, cervelet, etc..
- Système nerveux périphérique (SNP): cette division est essentiellement composée de ganglions et de nerfs crâniens et spinaux. Ceux-ci sont répartis dans presque toutes les zones du corps et sont responsables du transport des informations (sensorielles et motrices) de manière bidirectionnelle avec le SNC..
De plus, nous devons souligner que le système nerveux périphérique, à son tour, comporte deux subdivisions fondamentales:
- Système nerveux autonome (SNA): cette subdivision fonctionnelle est fondamentalement responsable du contrôle de la régulation interne de l'organisme Ainsi, elle a un rôle essentiel dans la gestion de la réponse des organes internes aux conditions internes de ce.
- Système nerveux somatique (SNS): cette subdivision fonctionnelle est principalement responsable de la transmission des informations sensorielles de la surface corporelle, des organes sensoriels, des muscles et des organes internes, au SNC. De plus, il est à son tour subdivisé en trois composantes: sympathique, parasympathique et entérique..
Ainsi, la branche nerveuse sympathique fait partie du système nerveux autonome et est responsable de la régulation des mouvements involontaires et des processus homéostatiques dans le corps. Plus précisément, le système nerveux sympathique est responsable de la production de réponses de défense face à des événements ou des circonstances qui représentent un danger, potentiel ou réel..
L'activation soudaine et massive du système sympathique produit une grande variété de relations parmi lesquelles on peut mettre en évidence: dilatation pupillaire, transpiration, augmentation du rythme cardiaque, dilatation grossière, etc..
Par conséquent, lorsque des dommages ou des blessures affectent le système sympathique, des réponses anormales peuvent se produire systématiquement, comme le syndrome de Sudeck..
Statistiques
Tout le monde peut contracter le syndrome de Sudeck, quel que soit son âge, son sexe, son lieu d'origine ou son groupe ethnique.
Aucune différence pertinente n'a été identifiée en termes d'âge d'apparition, cependant, une prévalence plus élevée de cette pathologie a été enregistrée chez les femmes d'âge moyen de 40 ans..
Dans le cas de la population pédiatrique, il n'apparaît pas avant l'âge de 5 ans et, de plus, il est peu fréquent avant 10 ans.
Bien que les données statistiques relatives à cette pathologie soient rares, beaucoup indiquent une incidence de 5,6 à 26, 2 cas pour 100 000 habitants de la population générale. De plus, le rapport de prévalence est de 4: 1 en faveur du sexe féminin..
En revanche, les causes de déclenchement les plus fréquentes sont traumatiques, souffrant généralement de fractures osseuses.
Signes et symptômes
Le tableau clinique caractéristique du syndrome de Sudeck comprend une grande variété de signes et de symptômes qui varient généralement en fonction de l'évolution temporelle de la pathologie:
Stade I ou début
Dans la phase initiale du syndrome de Sudeck, les symptômes peuvent fluctuer de manière récurrente et persister indéfiniment. De plus, l'apparition est généralement lente, elle peut commencer par une sensation de faiblesse ou de brûlure dans certaines zones, suivie d'une raideur progressive..
Certaines des modifications les plus courantes à cette étape sont:
- La douleur: Ce symptôme est la caractéristique la plus déterminante du syndrome de Sudeck. De nombreuses personnes touchées la décrivent comme une sensation de brûlure ou de picotement qui apparaît de manière persistante. De plus, elle présente certaines caractéristiques: allodynie (apparition en présence de stimuli bénins ou inoffensifs), diminution des seuils de douleur ou hyperpathie (réaction retardée et exagérée à un stimulus cutané). En règle générale, les zones les plus touchées par la douleur sont les bras, les jambes, les mains et les pieds..
- Œdème: les zones touchées présentent généralement un processus de gonflement dû à une augmentation anormale ou une accumulation de liquide dans les tissus.
- Livedo reticularis / extrême: Cette condition médicale fait référence au développement progressif d'une décoloration de la peau qui a tendance à apparaître rougeâtre ou bleuâtre. Elle est fondamentalement associée à la présence d'œdème, à la dilatation des vaisseaux sanguins et à une diminution de la température corporelle.
- Modification de la température corporelle: les changements de température cutanée des zones touchées sont fréquents, ils peuvent varier en augmentant ou en réduisant les.
- Hyperhidrose: Une transpiration excessive est une autre constatation médicale fréquente dans cette pathologie. Cela se produit généralement de manière localisée.
Stade II
- La douleur: Ce symptôme apparaît de manière similaire à la phase précédente, cependant, il peut se propager à d'autres zones du corps, au-delà de la surface d'origine et avoir tendance à devenir plus sévère..
- Œdème dur: Comme dans la phase précédente, les zones touchées présentent généralement un processus de gonflement dû à une augmentation ou une accumulation anormale de liquide dans les tissus. Cependant, il a une structure dure, non dépressible.
- Altération de sensibilité: tout stimulus peut déclencher de la douleur, de plus, les seuils liés à la sensibilité et à la perception de la température sont réduits. Frotter ou toucher la zone touchée peut causer une douleur profonde.
- Pâleur et chaleur cyanotiques: Il est fréquent d'observer une décoloration de la peau, tendant à la pâleur. De plus, les zones touchées peuvent parfois présenter une température élevée ou basse, par rapport à d'autres surfaces corporelles..
- Altération capillaire: la croissance des cheveux ralentit ou ralentit considérablement. De plus, il est possible d'identifier diverses anomalies dans les ongles, telles que des rainures.
Stade III
- La douleur: Dans cette phase, la douleur peut se présenter de manière équivalente aux phases précédentes, diminuer ou, dans les cas plus sévères, apparaître de manière constante et intraitable..
- Atrophie musculaire: la masse musculaire a tendance à diminuer considérablement.
- Développement des contractures et des raideurs: En raison de l'atrophie musculaire, les muscles peuvent développer une raideur et des contractures persistantes. Par exemple, les épaules peuvent rester «gelées» ou fixes..
- Dépendance fonctionnelle: la capacité motrice est sévèrement réduite, de sorte que de nombreuses personnes touchées ont généralement besoin d'aide pour mener à bien les activités de routine.
- Ostéopénie: Comme la masse musculaire, le volume ou la concentration osseuse peut également être réduit à des niveaux inférieurs à la normale ou attendue.
Les causes
Comme indiqué ci-dessus, les causes spécifiques du syndrome de Sudeck ne sont pas exactement connues, bien qu'elles soient liées au système nerveux sympathique..
En dehors de cela, il est possible de classer cette pathologie en deux types fondamentaux, avec des signes et des symptômes similaires, mais avec des causes étiologiques différentielles:
- Type I: il apparaît généralement après avoir subi une maladie ou une blessure qui n'endommage pas directement les nerfs périphériques de la zone d'origine. C'est le type le plus courant, environ 90% des personnes touchées semblent avoir le syndrome de Sudeck de type I.
- Type II: il apparaît généralement après avoir souffert d'une condition médicale ou d'un événement qui modifie partiellement ou complètement l'une des branches nerveuses du membre ou de la région d'origine.
Les facteurs étiologiques les plus liés à cette pathologie comprennent: les traumatismes, la chirurgie, les infections, les brûlures, les radiations, la paralysie, les accidents vasculaires cérébraux, les crises cardiaques, les pathologies de la colonne vertébrale ou les altérations liées aux vaisseaux sanguins.
D'autre part, nous devons souligner que chez certains patients, il n'est pas possible d'identifier le facteur précipitant et, en outre, des cas familiaux de la maladie ont également été documentés, de sorte qu'un champ de recherche potentiel serait l'analyse des modèles génétiques de cette pathologie.
Les recherches les plus récentes suggèrent que le syndrome de Sudeck peut être influencé par la présence de divers facteurs génétiques. Plusieurs cas familiaux ont été identifiés dans lesquels cette pathologie présente un accouchement précoce, avec une forte présence de dystonie musculaire et, de plus, plusieurs de ses membres sont gravement atteints.
Diagnostic
Le diagnostic initial du syndrome de Sudeck repose sur l'observation clinique.
Le médecin spécialiste doit reconnaître certaines des caractéristiques et manifestations les plus courantes de cette pathologie.Par conséquent, le diagnostic est généralement établi sur la base du protocole suivant:
- Évaluation des caractéristiques de la douleur (évolution temporelle, zones touchées, etc.).
- Analyse de la fonction du système nerveux sympathique.
- Analyse de la présence possible d'œdème et d'inflammation.
- Évaluation de la présence d'éventuels troubles du mouvement.
- Évaluation de la peau et de la structure musculaire (présence de dystrophie, atrophie, etc.).
De plus, une fois qu'un soupçon cohérent s'est formé sur la souffrance de cette pathologie, il est nécessaire d'utiliser différents tests de laboratoire pour exclure la présence d'autres processus pathologiques différentiels..
Certains des tests les plus largement utilisés comprennent les rayons X, la tomographie densitométrique, la tomographie axiale informatisée, la résonance magnétique nucléaire ou la scintigraphie..
De plus, la littérature médicale a également indiqué l'utilisation d'autres tests tels que la phlébographie intra-osseuse, la thermographie, la fluximétrie cutanée ou le Q-SART.
Traitement
Il n'existe actuellement aucun remède identifié pour le syndrome de Sudeck, principalement en raison de l'ignorance des mécanismes étiologiques et physiopathologiques..
Cependant, il existe une grande variété d'approches thérapeutiques qui peuvent être efficaces pour contrôler et atténuer les signes et symptômes dont souffrent les personnes touchées..
Ainsi, l'Institut national des troubles neurologiques et des accidents vasculaires cérébraux (2015) souligne certaines des thérapies les plus utilisées:
- Rééducation physique.
- Traitement pharmacologique: analgésiques, anti-inflammatoires non stéroïdiens, corticostéroïdes, anticonvulsivants, antidépresseurs, morphine, entre autres.
- Sympathectomie nerveuse pharmacologique (blocage des branches nerveuses sympathiques par injection d'anesthésiques.
- Sympathectomie nerveuse chirurgicale (blessure ou destruction de certaines zones nerveuses de la branche sympathique).
- Electrostimulation nerveuse.
- Perfusion intrathectale d'analgésiques et d'opiacés.
- Traitements émergents ou en phase d'essai: immunoglobine intraveineuse, kétamine ou chambres hyperbares, entre autres.
Pronostic médical
Le pronostic médical et l'évolution de la pathologie varient considérablement selon les personnes atteintes. Dans certains cas, une rémission complète et spontanée des symptômes est possible.
Cependant, dans d'autres cas, la douleur et d'autres pathologies ont tendance à apparaître de manière irréversible, persistante et résistante aux thérapies pharmacologiques..
En dehors de cela, les spécialistes du traitement de la douleur et du syndrome de Sudeck, soulignent qu'une approche précoce de la pathologie est essentielle, car elle permet de limiter sa progression.
Le syndrome de Sudeck est encore une maladie mal connue, il existe peu d'études cliniques permettant de clarifier les causes, l'évolution clinique et le rôle des thérapies expérimentales.
Les références
- Clinique de Cleveland. (2016). Algoneurodystrophie. Obtenu à la Cleveland Clinic.
- Cuenca González, C., Flores Torres, M., Méndez Saavedra, K., Barca Fernández, I., Alcina Navarro, A., et Villena Ferred, A. (2012). Algoneurodystrophie. Rev Clin Med Fam, 120-129.
- Díaz-Delgado Peñas, R. (2014). Algoneurodystrophie. Association espagnole de pédiatrie, 189-195.
- Gómez Jiménez, M., Viñolo Gil, M., Iglesias Alonso, A., Martínez Martínez, I., et Aguilar Ferrándiz, E. (2009). Symptômes et traitement du syndrome douloureux régional complexe. Physiothérapie, 60-64.
- Clinique Mayo. (2014). Algoneurodystrophie. Obtenu de la clinique Mayo.


Personne n'a encore commenté ce post.